FORMATION MEDICALE CONTINUE

|
FORMATION MEDICALE CONTINUE
Notre site change d'adresse : taper http://exp.gen.free.fr/ dans votre navigateur |
|
|
Date
de la soirée : Date de dernière modification : 05/04/2005 Les
troubles du sommeil Les insomniesDocteur, je ne dors pas ! ou "le sommeil ne se laisse attraper que par celui qui ne le recherche pas" et
IntroductionIl
y a 26 % de mauvais dormeurs et 18% consomment des hypnotiques, Un français sur dix prend des médicaments pour dormir or quelques mesures simples peuvent parfois suffire.... Il s'agit d'un véritable problème de santé publique ! Une réduction progressive du temps de sommeil est très bien supportée sans aucune conséquence pour la santé. La plupart des sujets peuvent s'y habituer. Seulement
un tiers des personnes qui estiment mal dormir sont gênées dans leur vie
quotidienne et éprouvent le besoin de consulter. L’examen
de l’insomniaque n’est quasi jamais fait : La
honte des 32 secondes
!
c’est le temps moyen qui a été calculé entre la plainte du patient
et la rédaction d’une ordonnance contenant un hypnotique. Fiche pratique d'aide au diagnostic (à copier pour une consultation rapide et complète). La
prescription est plus difficile qu’en apparence. Trop,
voire dangereusement banalisée ( l’hyper consommation entraînant une insomnie
rebelle). Prescription au long court alors qu'elle doit être de courte durée ( 10 à 15 jours). Il apparaît une atteinte de la mémoire immédiate (de fixation) dans la prise prolongée et il existe peut-être un rapport entre hypnotique au long court et la recrudescence de la maladie d’Alzheimer.
Le sommeilLe
sommeil est l’état opposé de l’état de veille. Contrairement
aux théories encore récemment admises,
le sommeil n’est pas un phénomène passif conséquence d’une baisse de
la vigilance. Depuis Michel Jouvet ( France -1959 ), il s’agirait d’un phénomène actif qui inhibe les centres de la vigilance.
| |||||||||||||||||||||||||||||||||||
Sommeil
lent ( S L )
|
Sommeil paradoxal (* REM ) |
|
|
Tonus
musculaire conservé |
Tonus
musculaire totalement aboli |
|
|
Fréquence
resp. et card. régulières (extra systoles) |
Fréquence
resp. et card. très. irrégulières avec
variations +++ du débit cérébral (AVC possible) |
|
|
Baisse
de TA |
Mouvements
oculaires rapides |
|
|
Activité
psychique conservée |
Présence
de rêves |
|
|
Retour
aisé à la vigilance |
EEG
proche de l’éveil |
|
Quatre phases : |
Érection |
|
|
1 |
endormissement
|
|
|
2 |
lent
léger
(SL1)
|
(* REM Rapid eye movement ) |
|
3
à 4 |
lent
profond |
|
Hypnogramme normal |
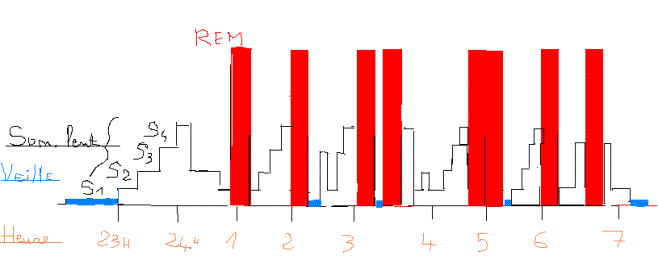
*Endormissement/
* Passage/ du som. lent au REM *2 éme partie de nuit/
|
Moment
le plus fragile : Enfant : Angoisse mère,
objet transitionnel, rituels Adulte : Angoisse Variations environnementales |
Réveil possible à
chaque
passage
|
Phénomènes. Hypnagogiques : pseudo hallucinations.
|
Définition du DSM IV :
Difficulté d'endormissement ou de maintien du sommeil, ou un sommeil non réparateur, ceci pendant au moins un mois. La perturbation du sommeil ( ou la fatigue diurne associée ) est à l'origine d'une souffrance marquée ou d'une altération du fonctionnement social , professionnel ou dans d'autres domaines importants.
Se rappeler que le sommeil est d'une grande stabilité chez un même sujet sain et que toute modification durable ( plus d'un mois) amenant à consulter est pathologique.
![]() Ce
qui n’est pas une insomnie :
Ce
qui n’est pas une insomnie :
![]() Nuits
courtes chez le petit dormeur.
Nuits
courtes chez le petit dormeur.
![]() Difficulté
d’endormissement de bonne heure chez le sujet du soir.
Difficulté
d’endormissement de bonne heure chez le sujet du soir.
![]() Réveils
matinaux chez le sujet du matin.
Réveils
matinaux chez le sujet du matin.
![]() Incompatibilité
de couple.
Incompatibilité
de couple.
![]() Sommeil
très fourni en rêve ( se voit au sevrage de l’hypnotique après une
consommation prolongée car
l’hypnotique érode le rêve qui
ensuite reprend ses droits).Voir "Le
rêve".
Sommeil
très fourni en rêve ( se voit au sevrage de l’hypnotique après une
consommation prolongée car
l’hypnotique érode le rêve qui
ensuite reprend ses droits).Voir "Le
rêve".
![]() Troubles
dus à un changement environnemental (déménagement d’un milieu de vie
bruyant à un milieu calme ou inversement, moment du coucher perturbé par le
bruit, la télé avant le coucher, etc.)
Troubles
dus à un changement environnemental (déménagement d’un milieu de vie
bruyant à un milieu calme ou inversement, moment du coucher perturbé par le
bruit, la télé avant le coucher, etc.)
![]()
Dans
tout diagnostic d’insomnie, il faudra rechercher :
·
Les
habitudes antérieures.
·
Les
habitudes du conjoint
·
Les
habitudes du milieu.
L’hypothétique
"hyposomnie" ( à oublier).
Réveils
fréquents avec sensation d’étouffement
(SAS) +++
Interroger
le conjoint du ronfleur +++
Oxymétrie nocturne au moindre doute et enregistrement polysomnographique si nécessaire.
Contre
indication des benzodiazépines +++
-
Myoclonies nocturnes, augmentées par les tricycliques et barbituriques, diminuées par les
benzodiazépines.
-
Syndrome
des jambes sans repos, amélioré par la carbamazépine
Réveils fréquents.
Fausses routes nocturnes.
![]() Les
insomnies secondaires
Les
insomnies secondaires
Symptomatique d’une affection : fièvre, hyperthyroïdie.
Secondaire à une affection traumatique, opération douloureuse, etc.
Attention : proposer l’hypnotique pendant l’hospitalisation est logique chez un opéré ou un blessé qui ne dort pas à condition que la prescription soit courte, non banalisée ("c'est juste un petit cachet pour dormir"), et surtout pas à renouveler après la sortie …
2. Les troubles du rythme veille - sommeil
Trouble du sommeil lié au rythme circadien ( DSM IV ) :
Fractionnement persistant ou récurrent du sommeil responsable de somnolence excessive ou d'insomnie et qui est lié à une absence de synchronisation entre l'horaire veille- sommeil propre à l'individu et l'horaire veille- sommeil approprié à son environnement. La perturbation du sommeil ( ou la fatigue diurne associée ) est à l'origine d'une souffrance marquée ou d'une altération du fonctionnement social , professionnel ou dans d'autres domaines importants.
![]() Sommeil
avec retard de phase : « je n’arrive pas à m’endormir et je
dors bien quand je me lève ».
Sommeil
avec retard de phase : « je n’arrive pas à m’endormir et je
dors bien quand je me lève ».
![]() Sommeil
avec avance de phase : " je m'endors trop tôt et me réveille trop tôt
".
Sommeil
avec avance de phase : " je m'endors trop tôt et me réveille trop tôt
".
![]() Nycthémère
> 24 h : retard d'endormissement et d'éveil augmentant de
façon progressive. Existence de périodes de sommeil en phase avec les
synchroniseurs sociaux et périodes asynchrones décalées.( fréquents chez les
mal voyants, les psychotiques).
Nycthémère
> 24 h : retard d'endormissement et d'éveil augmentant de
façon progressive. Existence de périodes de sommeil en phase avec les
synchroniseurs sociaux et périodes asynchrones décalées.( fréquents chez les
mal voyants, les psychotiques).
![]() Irrégularité
du cycle veille - sommeil :
Irrégularité
du cycle veille - sommeil :
![]() nourrisson
en phase de structuration neurophysiologique et psychique ( sommeil morcelé =
ne pas répondre aux sollicitations maternelles, expliquer la toxicité des
produits sur cette phase normale de maturation, aider la mère.
nourrisson
en phase de structuration neurophysiologique et psychique ( sommeil morcelé =
ne pas répondre aux sollicitations maternelles, expliquer la toxicité des
produits sur cette phase normale de maturation, aider la mère.
![]() vieillard
: réaménagement de sommeil avec siestes à ne pas traiter sous peine de voir apparaître
une somnolence diurne faisant suite à une anesthésie nocturne / bzp
hypnotique. Troubles de mémoire + somnolence diurne = désocialisation .
vieillard
: réaménagement de sommeil avec siestes à ne pas traiter sous peine de voir apparaître
une somnolence diurne faisant suite à une anesthésie nocturne / bzp
hypnotique. Troubles de mémoire + somnolence diurne = désocialisation .
Attention
à la sieste,
elle aggrave les insomnies.
2. Les facteurs neuropsychiques
![]() Les syndromes superficiels :
Les syndromes superficiels :
excitation
psychomotrice, (Hyperfonctionnement
/ ex : jeux excitants, exaltation affective, télévision par stimulation du lobe
occipital (scintillance), bruits forts, etc.).Souvent irréguliers et passagers.
![]() Les syndromes anxieux :
Les syndromes anxieux :
Anxiété, phobies et obsessions doivent toujours être recherchées. Grande pourvoyeuse d'insomnie, l'anxiété est la cause d'insomnie la plus fréquemment rencontrée. Or l'hypnotique benzodiazépine d'action courte prescrit le soir va altérer le rêve dans sa fonction de travail psychique de lever d'angoisse. Voir "Le rêve".
Ainsi le malade, mis quelques temps à distance (sous "anesthésie") des phénomènes anxieux pendant la durée d'action du médicament, ne profitera pas des avantages de ses rêves et s'en trouvera fort dépourvu dans son malaise à vivre. Les anxiolytiques à demi vie longue répartis sur l'ensemble de la journée seront beaucoup plus efficaces.
![]() Les syndromes dépressifs :
Les syndromes dépressifs :
Très
souvent sous estimés, assez peu diagnostiqués. Le
réveil précoce 4 h +++,.
![]() Les grands syndromes psychiatriques.
Les grands syndromes psychiatriques.
Manies, bouffées délirantes, confusions, psychoses chroniques sont toutes pourvoyeuses d'insomnie, mais celle-ci apparaît très secondaire au regard de ces types de pathologie auxquels doit d'abord s'adresser le traitement.
3. Les facteurs toxiques
Nombreux et jamais systématiquement recherchés à l'examen clinique.
![]() Médicaments :
Médicaments :
Psychostimulants (Olmifon).
Anorexigènes. ( vendus sous la manche via Internet )
Vitamine C.
Antidépresseurs stimulants ( Survector, Prozac).
Antidépresseurs tricycliques (Anafranil sauf forme à 75 mg, galénique préservant la nuit du sujet)
Corticoïdes
Antituberculeux.
Les hypnotiques :
Syndromes de sevrage : pseudo effets rebonds et escalade de prescriptions.
Doses cumulées : effets secondaires importants gênant l'endormissement.
Cumul de molécules : deux BZP chez un même sujet vont entrer en concurrence de fixation sur les récepteurs centraux de ces molécules. Chez l'anxieux, si la BZP d'action courte est plus affine que la BZP d'action longue, le sujet n'aura pas l'effet bénéfique de cette dernière sur son malaise à vivre diurne et ne bénéficiera plus de la fonction de ses rêves pour atténuer son anxiété. Conclusion , il sera anesthésié la nuit et sur-anxieux la journée.
![]() Caféine :
Caféine :
La
cinétique est lente, c’est le café de 17 h qui troublera le sommeil de la
nuit ou l’endormissement.
La Caféine entraîne une vidange de neuromédiateurs cathécholaminergiques ( qui peut , au contraire, être intéressante dans le cas d'hyper- stimulation intellectuelle avec trouble de l'endormissent ), favorisant le sommeil de personnes travaillant tardivement à leurs examens...
·
Toxiques :
opiacés, amphétamines, Lsd…
·
Alcool :
hyper stimulation incohérente et conservation de la vigilance (
vigilance
= état opposé à l’état de sommeil et non pas dans le sens de vigilance
« au volant »,réflexes).
![]()
![]() Surconsommation d’hypnotique et insomnie :
Surconsommation d’hypnotique et insomnie :
Sevrage progressif avec réveil
à heure fixe.
![]() Ne pas banaliser la prescription de l’hypnotique
++
Ne pas banaliser la prescription de l’hypnotique
++
![]() Refuser le cours circuit clinique (prescription
pour un autre patient, membre de la famille..).
Refuser le cours circuit clinique (prescription
pour un autre patient, membre de la famille..).
![]() Refuser la prescription passive.
Refuser la prescription passive.
![]() Ne pas se limiter à l’examen du seul sommeil
mais s’intéresser à la qualité de l’état de veille.
Ne pas se limiter à l’examen du seul sommeil
mais s’intéresser à la qualité de l’état de veille.
![]() Penser aux attitudes pédagogiques ( difficile à
obtenir mais durable ) :
Penser aux attitudes pédagogiques ( difficile à
obtenir mais durable ) :
- Aller se coucher quand on a
sommeil +++. Voir :
- Se lever à heures fixes et
au premier réveil.
- Eviter la sieste systématique
et la faire courte quand elle s'impose ( 20 mn ).
![]() Ne pas s’attacher à la seule notion de quantité
(c’est la qualité qui prime, le pouvoir récupérateur).
Ne pas s’attacher à la seule notion de quantité
(c’est la qualité qui prime, le pouvoir récupérateur).
![]() Ne pas se référer à une moyenne générale.
Ne pas se référer à une moyenne générale.
![]() Conditions environnementales
d’endormissement (rituels antérieurs, bruit, télé, etc.).
Conditions environnementales
d’endormissement (rituels antérieurs, bruit, télé, etc.).
![]() L’hypnotique idéal n’existe pas !
L’hypnotique idéal n’existe pas !
Tous induisent des
modifications de la structure du sommeil puisqu’ils interviennent en
perturbant un système actif préexistant, créant ainsi un état
artificiel où le « dormeur » ne se rappelle plus, en fait, qu’il
s’est réveillé…
![]() Lequel prescrire ?
Lequel prescrire ?
Ne plus utiliser les barbituriques, il en reste sur le marché et les pharmaciens continuent à les vendre sur ordonnances ( enquête du Pr LEMOINE ).
Benzodiazépines à ½ vie
courte ( Rohypnol ) à proscrire.
Ne pas utiliser les neuroleptiques sauf avis spécialisé ( effets secondaires impondérables ) et attention aux spécialités qui en sont proches par les effets ( Nopron, Noctran ).
![]() Toujours le choisir en fonction de la clinique.
Toujours le choisir en fonction de la clinique.
![]() Benzodiazépines à ½ vie
longue plus anxiolytiques sur l'ensemble du nycthémère et résorbant mieux
l'anxiété avec meilleur confort de sommeil.
Benzodiazépines à ½ vie
longue plus anxiolytiques sur l'ensemble du nycthémère et résorbant mieux
l'anxiété avec meilleur confort de sommeil.
![]() Antidépresseurs
non sédatifs dans les cas d'hyper - stimulations intellectuelles.
Antidépresseurs
non sédatifs dans les cas d'hyper - stimulations intellectuelles.
![]() Antidépresseurs
sédatifs ( SURMONTIL, LAROXYL, LUDIOMIL) dans les troubles de la lignée
dépressive.
Antidépresseurs
sédatifs ( SURMONTIL, LAROXYL, LUDIOMIL) dans les troubles de la lignée
dépressive.
![]() Antihistaminiques
Antihistaminiques
![]() Associations diverses.
Associations diverses.
![]() Quelques
molécules originales, plus ou moins proches des classes pharmacologiques déjà
connues : Zolpidem (STILNOX), Zopiclone
(IMOVANE , NOCTYREX)
Quelques
molécules originales, plus ou moins proches des classes pharmacologiques déjà
connues : Zolpidem (STILNOX), Zopiclone
(IMOVANE , NOCTYREX)
3.
Comment prescrire ?
![]() En première intention :
En première intention :
Toujours limiter la durée ( 10 à 15 jours) et revoir le patient ++, surtout ne pas instituer de nouveau traitement au long court ( pas d’ordonnance à renouveler ), ne pas banaliser ++ et savoir interrompre le traitement.
Jamais de sevrage brutal encourageant la surconsommation et / ou automédication.
Toujours énoncer les
difficultés ++
![]() Au-delà d’un mois :
Au-delà d’un mois :
Se poser d’autres questions
( SAS atypique ou troubles de déglutition, syndrome dépressif sous-jacent,
anxiété, affection psychiatrique, etc.)
Attention au sevrage brutal et
à ses nombreux effets, il faudra parfois une hospitalisation pour
l’accompagner.
Attention aux substitutions (éviter
de remplacer une BZP par une autre.)
Quand la prescription est nécessaire s'orienter sur le tableau clinique dans son ensemble et non pas se focaliser sur l'insomnie +++.
![]() Heure de prise :
Heure de prise :
Au coucher ( 1/2 heure avant ) pour les produits à action immédiate ( 1/2 vie courte ).
Au repas du soir pour les
anxiolytiques à cinétique longue et antidépresseurs sédatifs, I.R.S. au cours d’un repas par
exemple )
Dans la journée pour les
traitements de fond (répartition des produits au cours de la journée plus
efficace chez l'anxieux, ).
![]() Eviter certaines associations ( BZP anxiolytiques +
BZP hypnotiques ou IRS + BZP ).
Eviter certaines associations ( BZP anxiolytiques +
BZP hypnotiques ou IRS + BZP ).
![]() Être alerté par une escalade.
Être alerté par une escalade.
4.
Quand prescrire ?
![]() A discuter devant :
A discuter devant :
![]() - Insomnie secondaire, fixer
la durée du traitement ++ à la circonstance...
- Insomnie secondaire, fixer
la durée du traitement ++ à la circonstance...
![]() - Comportements "anti –
sommeil" :
- Comportements "anti –
sommeil" :
- Syndromes superficiels passagers( Traitement court et conseils ++ )
- Hyper stimulation intellectuelle ( Caféine ou Anafranil et conseils ++ )
![]() -Trouble du rythme
veille-sommeil :
-Trouble du rythme
veille-sommeil :
- Sommeil avec retard de phase ou avance de phase : pas de médicaments mais traitement social (réaménagement d' horaires de travail, rééducation par un plan sur plusieurs mois ou pendant les vacances ( à partir de l'heure habituelle, coucher à heure fixe en avançant d'une demi heure le moment de l'alitement par étapes de 10 jours ), lever fixe systématique de bonne heure pendant plusieurs mois +++...
- Nycthémères supérieurs à 24 heures : pas de traitement. Adapter les synchroniseurs sociaux si possible.
- Nourrisson en phase de structuration neurophysiologique et psychique = ne pas répondre aux sollicitations maternelles, attention au NOPRON (effet neuroleptique), expliquer la toxicité des produits sur cette phase normale de maturation, aider la mère. ).Voir : "Le sommeil normal au cours de la vie"
- Vieillard : réaménagement de sommeil avec siestes à ne pas traiter sous peine de voir apparaître une somnolence diurne faisant suite à une anesthésie nocturne par bzp hypnotique.( Troubles de mémoire + somnolence diurne = désocialisation ).Prescrire réveil et lever à heure fixe.
- Les autres : supprimer la sieste.
: évaluer la demande de la mère, éduquer plutôt que critiquer les erreurs éducatives, réapprendre l'endormissement et ses enjeux ( l'angoisse de séparation n'est pas un leurre, elle nécessite la présence maternelle, puis l'objet transitionnel et les rites contra phobiques ).Voir : "Le sommeil normal au cours de la vie"
![]() -
Chez la personne âgée qui prend
un produit à petite dose depuis des années et ne veut
pas arrêter ( savoir assumer l'erreur de prescription antérieure et utiliser
"la prothèse" chimique ).
-
Chez la personne âgée qui prend
un produit à petite dose depuis des années et ne veut
pas arrêter ( savoir assumer l'erreur de prescription antérieure et utiliser
"la prothèse" chimique ).
![]() -
Dans les traitements au long cours, permettre à l'hypnotique de le rester soit
en ayant recours à la technique des posologies variables (alternance de
diminutions et augmentions du même produit ), soit interruption le week-end
( 48 h de désaturation ) en respectant cette durée , sinon le sevrage brutal
risque de se produire avec les inconvénients déjà mentionnés.
-
Dans les traitements au long cours, permettre à l'hypnotique de le rester soit
en ayant recours à la technique des posologies variables (alternance de
diminutions et augmentions du même produit ), soit interruption le week-end
( 48 h de désaturation ) en respectant cette durée , sinon le sevrage brutal
risque de se produire avec les inconvénients déjà mentionnés.
![]() Inutile dans :
Inutile dans :
Les syndromes psychotiques graves, traiter le syndrome , pas de cache misère...
La personne âgée si le temps de sommeil est de plus de 7 heures sur le nycthémère.
![]() Dangereux dans :
Dangereux dans :
Certaines indications ( SAS +++, trouble de déglutition ).
Certaines doses ( chez le vieillard ) ou associations ( BZP hypnotiques + BZP anxiolytiques = aucune signification scientifique ).
Certaines familles ( barbituriques, neuroleptiques, BZP à ½ vie courtes ).
Certaines durées ( plus d'un mois ).
L’escalade ++
5.
Quand prescrire le sevrage ?
Lorsque les hypnotiques sont la cause de l'insomnie.
( augmentation des doses , utilisation de plusieurs produits en alternance ou associés et sans effet...)
Il doit être conduit de manière progressive, sur un ou plusieurs mois, par palier de 10 jours ou plus, suivant la demi vie des produits et leur temps de fixation aux récepteurs, en diminuant les doses de leur quart, etc. ( le RIVOTRIL gouttes peut être utile).
Indication d'une heure de réveil fixe , quelque soit l'état du sujet.
Le malade sera informé des symptômes de sevrage auxquels il sera confronté, de manière à ne pas être victime de sa bonne volonté, deux jours après vous avoir rencontré, et de repartir dans une logique de surconsommation ou d'auto prescription effrénée.
Proposer l'avis spécialisé, voire l'hospitalisation d'accompagnement si nécessaire.
6. Conclusion :
Une phrase de notre ami Patrick Lemoine :
"Le sommeil est une chose bien trop sérieuse pour le confier aux seuls hypnotiques"
Les hypnotiques gardent toute leur valeur à la condition que leur utilisation soit bien indiquée et surtout qu'ils s'inscrivent dans une stratégie globale qui devra prévoir l'arrêt. Celui-ci compte autant que leur mise en oeuvre.
![]()
Expert : Dr Jean Paul CHABANNES, psychiatre au CHS de St Egrève _ Isère _ France.
|